КЛІНІЧНИЙ ВИПАДОК РОЗВИТКУ SWEET-СИНДРОМУ
Резюме. Представлено опис клінічного випадку розвитку незвичайного запального захворювання з ураженням шкіри — Sweet-синдрому у пацієнтки молодого віку. Спочатку хворій був встановлений помилковий діагноз, що спричинило застосування антибіотиків і антигістамінних препаратів без клінічного ефекту. Встановлення діагнозу ревматологом і застосування терапії глюкокортикоїдами сприяло значущій позитивній динаміці та зникненню висипів. У статті представлені діагностичні критерії Sweet-синдрому, докладно описана картина класичного варіанта захворювання. Проведено також критичний аналіз курації пацієнтки, причини несвоєчасного встановлення діагнозу. Клінічна оцінка хворого з підозрою на Sweet-синдром повинна включати ретельний збір анамнезу та фізикальне обстеження. Підозрілими щодо діагнозу Sweet-синдрому вважається різка поява набряклих і еритематозних папул, бляшок або вузликів на шкірі; часто супроводжується лихоманкою, лейкоцитозом і залученням внутрішніх органів; історія попередньої інфекції верхніх дихальних шляхів, злоякісних новоутворення, вагітності та впливу лікарських препаратів.
Sweet-синдром (острый фебрильный нейтрофильный дерматоз) — необычное воспалительное заболевание, характеризующееся резким появлением болезненных, отечных и эритематозных папул, бляшек или узелков на коже. Кожные изменения часто сопровождаются лихорадкой и лейкоцитозом. Кроме того, может происходить вовлечение глаз, внутренних органов и опорно-двигательного аппарата. Поэтому данное заболевание представляет существенный интерес не только для ревматологов, занимающихся лечением при системной патологии, но и врачей других дисциплин.
Sweet-синдром впервые был описан доктором Robert Duglas Sweet в 1964 г., он задокументировал развитие острой воспалительной кожной сыпи с лихорадкой и лейкоцитозом у восьми женщин, у некоторых этому предшествовали инфекции верхних дыхательных путей или желудочно-кишечного тракта [1]. Однако с тех пор Sweet-синдром неоднократно наблюдали в связи с широким спектром заболеваний, но чаще в ассоциации со злокачественными новообразованиями и на фоне применения некоторых препаратов. В результате некоторые авторы делят Sweet-синдром на три подтипа на основе этиологии: классический Sweet-синдром; Sweet-синдром, связанный со злокачественными новообразованиями; лекарственный Sweet-синдром.
Классический Sweet-синдром (также называемый идиопатическим) составляет большинство случаев, соответствует установленным диагностическим критериям и не связан со злокачественными новообразованиями или воздействием препарата [2]. Классический Sweet-синдром наиболее часто развивается на фоне следующих состояний [3–5]:
- Инфекции (особенно верхних дыхательных путей и желудочно-кишечные инфекции; обычно развивается через 1–3 нед после заражения [6]).
- Воспалительное заболевание кишечника (болезнь Крона и язвенный колит).
- Беременность.
Менее частые и менее выраженные ассоциации существуют с другими инфекциями (например вирус иммунодефицита человека [ВИЧ], туберкулез, хламидиоз, вирусный гепатит), первичными иммунодефицитами и аутоиммунными состояниями (например синдром Бехчета, рецидивирующий полихондрит, ревматоидный артрит, саркоидоз, аутоиммунная патология щитовидной железы, заболевания соединительной ткани, включая системную красную волчанку и дерматомиозит) [2]. Ряд авторов [6] подчеркивают необходимость дальнейших исследований по изучению взаимоотношений между Sweet-синдромом и этими заболеваниями.
Sweet-синдром, ассоциированный со злокачественными новообразованиями, составляет значительную часть случаев данной патологии [7–9]. В одном из обзоров за 1993 г. описано 118 пациентов с Sweet-синдромом, из которых у 25 (21%) отмечали гематологическую или солидную опухолевую злокачественность [7]. Sweet-синдром может предшествовать, следовать или проявляться одновременно со злокачественными новообразованиями [7–25]. У пациентов с наличием онкологической патологии в анамнезе развитие Sweet-синдрома может предвещать рецидив болезни.
Отметим, что Sweet-синдром чаще выявляют в сочетании с гематологическими злокачественными новообразованиями, чем с опухолями другой локализации [23–25].
Лекарственный Sweet-синдром обычно развивается примерно через 2 нед после применения некоторых препаратов у пациентов, у которых нет предшествующей истории применения данного препарата. Чаще всего развитие этого синдрома описано на фоне применения следующих лекарственных средств: норфлоксацин, офлоксацин, триметоприм-сульфаметоксазол, карбамазепин, диазепам, гидралазин, бортезомид, фуросемид, азатиоприн, циклофосфамид, диклофенак, целекоксиб и ряда других [26–43].
Патогенез Sweet-синдрома до конца не изучен. Предполагается сочетанное влияние реакций гиперчувствительности на бактериальные, вирусные, опухолевые или другие антигены, дисрегуляции цитокинов, в частности гранулоцитарного колониестимулирующего фактора (G-CSF), и генетическая восприимчивость. Сообщалось [44–46] об аномалиях в хромосоме 3q у нескольких пациентов. Японские авторы [47, 48] описали взаимосвязь между развитием этого синдрома и HLA-B54. У некоторых пациентов выявлены антинейтрофильные цитоплазматические антитела, однако их патогенная роль в развитии Sweet-синдрома требует дальнейшего изучения.
Среди клинических проявлений характерным является острое начало в виде появления болезненных воспалительных папул, бляшек, узелков ярко-красноватого оттенка от нескольких миллиметров до нескольких сантиметров в диаметре. Верхние конечности поражаются чаще, но высыпания также могут присутствовать на туловище, нижних конечностях, голове, шее [49]. Высыпания часто сопровождаются зудом, болью, ощущением жжения. Также описаны менее распространенные проявления, такие как буллезный Sweet-синдром, подкожный и нейтрофильный дерматоз тыльной поверхности кистей [50, 51].
Для Sweet-синдрома характерным является наличие так называемого феномена патергии, то есть даже незначительная травма кожи может привести к генерализации кожных изменений [7].
У примерно 12% пациентов со Sweet-синдромом выявляется язвенное поражение полости рта, это наиболее характерно для Sweet-синдрома, связанного с гематологическими злокачественными новообразованиями [2].
Особый интерес для ревматолога представляет изменение общего состояния, которое может симулировать клинику многих болезней соединительной ткани, а именно — частое наличие лихорадки, артралгии, недомогания, головной боли, миалгии. Нередко происходит вовлечение в патологический процесс глаз, мышц, легких, костей, печени, селезенки, сердца, почек, центральной нервной системы и желудочно-кишечного тракта. Поражение глаз является распространенным внекожным проявлением и отмечается у 17–72% пациентов с классическим вариантом [2]. Примеры глазных проявлений включают конъюнктивит, эписклерит, склерит, периферический язвенный кератит, ирит, глаукому, дакриоаденит и хориоидит [51, 52]. Костно-мышечная система является еще одним частым внекожным поражением, проявляется в виде артралгии, артрита и миалгии.
Также Sweet-синдром может проявляться другими внекожными симптомами и синдромами [52]: поражением ЦНС в виде энцефалита, асептического менингита; сердечно-сосудистой системы — миокардит, аортит и аортальный стеноз, окклюзия коронарной артерии; поражением легких — нейтрофильный альвеолит, плевральные выпоты, обструкция дыхательных путей; печени — гепатит, гепатомегалия; кишечника — нейтрофильное воспаление кишечника; селезенки — спленомегалия; почек — мезангиальный гломерулонефрит, гематурия, протеинурия; костей — стерильный остеомиелит. Оценивая такую мультисистемность поражения и разнообразие клинических проявлений, заболевание представляет несомненный интерес для ревматологов, с целью повышения знаний об этой патологии и проведения дифференциального диагноза с системными заболеваниями соединительной ткани.
Согласно данным литературы [53], для диагностики Sweet-синдрома используют следующий набор диагностических критериев. Для установления диагноза классического Sweet-синдрома необходимо два основных и два из четырех дополнительных критериев.
Основные критерии (должны быть представлены оба)
- Резкое начало болезненных эритематозных бляшек или узелок
- Гистопатологические данные о плотном нейтрофильном инфильтрате без признаков лейкоцитокластического васкулита.
Малые критерии (должно быть два)
- Пирексия >38 °C.
- Ассоциация с гематологическим или висцеральным злокачественным новообразованием, воспалительным заболеванием или беременностью, с предшествующей инфекцией верхних дыхательных путей, желудочно-кишечной инфекцией или вакцинацией.
- Быстрый ответ на лечение системными глюкокортикоидами или йодидом калия.
- Аномальные лабораторные показатели (три из четырех из следующих: скорость оседания эритроцитов (СОЭ) >20 мм/ч, положительный С-реактивный белок (СРБ), >8000 лейкоцитов, >70% нейтрофилов).
Гистопатологическое исследование также является основным диагностическим критерием Sweet-синдрома и должно выполняться, когда это возможно.
Лабораторные изменения являются неспецифичными, однако они необходимы и полезны для проведения дифференциального диагноза и установления основного заболевания, с которым ассоциирован Sweet-синдром. Из лабораторных отклонений наиболее распространены лейкоцитоз с нейтрофилезом, повышение неспецифических воспалительных маркеров, таких как СОЭ и уровень СРБ. Других специфических лабораторных маркеров этой патологии нет.
Диагноз Sweet-синдром устанавливается на основании клинических и лабораторных исследований, а также исключении заболеваний, протекающих с аналогичными клиническими признаками. Быстрый ответ на системную терапию глюкокортикоидами также подтверждает диагноз Sweet-синдрома.
Sweet-синдром требует проведения дифференциального диагноза с кожными инфекциями, крапивницей, другими нейтрофильными дерматозами, синдромом Бехчета, саркоидозом, васкулитом, узловатой эритемой, буллезным лейкоцитокластическим васкулитом, аутоиммунными буллезными заболеваниями, аспергиллезом и др.
Приводим описание случая Sweet-синдрома у пациентки молодого возраста после перенесенной острой респираторной инфекции.
Больная Л., 33 года, обратилась с жалобами на наличие болезненных, плотных высыпаний на коже голеней, бедер, спине, туловища, верхних конечностей, повышение температуры тела до 38,6 ˚С, ощущение жара во всем теле; боль в мышцах, крупных суставах, общую слабость. Из анамнеза известно, что считает себя больной с 10 января 2018 г., когда после переохлаждения появились единичные высыпания в области коленных суставов, через 2 дня — узловатые высыпания распространились по голеням, бедрам, спине, тогда же повысилась температура тела до 38 ˚С, семейным врачом было назначено лечение: гатифлоксацин, нимесулид, тавегил. Проведенное лечение существенного эффекта не дало, высыпания продолжали нарастать, и сохранялась пирексия более 38 ˚С. Больная была направлена к дерматологу, которым диагностирован васкулит, и пациентка направлена к ревматологу КЗОЗ «ОКБ ЦЭМП и МК».
Из анамнеза известно, что в ноябре в течение 2 нед проходила лечение у ЛОР-врача по поводу острого тонзиллита и гайморита.
При осмотре: состояние относительно удовлетворительное, сознание ясное, астенизирована. Активна. Умеренного питания: ИМТ 24,1. В области голеней, бедер — множественные высыпания различного диаметра (от 3 до 15 см), плотные багрово-синюшного цвета, местами сливного характера с нечеткими контурами, болезненные при пальпации. В верхней части спины, области предплечий плотные эритематозные высыпания до 3 см в диаметре, а также папуллезные высыпания с наличием серозных корок и единичных везикул, безболезненные при пальпации (рис. 1). Периферические лимфоузлы не пальпируются. Аускультация легких — над всей поверхностью перкуторно — ясный легочный звук, аускультативно — везикулярное дыхание, хрипы не выслушиваются. ЧДД 16 уд./мин. Сердце: границы относительной сердечной тупости: правая: IV м/р по правому краю грудины; верхняя: IІІ м/р по левой парастернальной линии; левая: V м/р на 1,0 см кнутри от левой среднеключичной линии. Сердце: тоны громкие, непостоянный трехчленный ритм и короткий систолический шум на верхушке, т. Боткина АД d/s 130/80 мм рт. ст., пульс 70 уд./мин, удовлетворительных качеств, ритмичный. Язык: влажный, чистый. Живот при пальпации мягкий, безболезненный. Печень, селезенка не пальпируются. Физиологические оправления без особенностей.
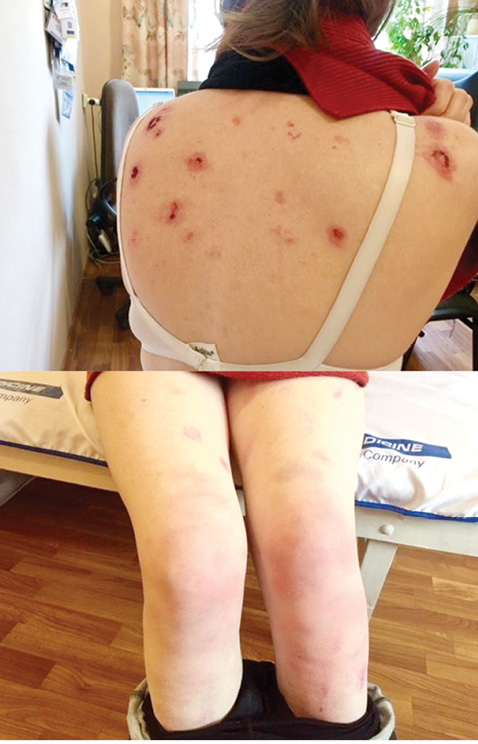
Проведены лабораторные обследования и выявлены значительные изменения в лабораторных показателях: увеличение СОЭ и СРБ, анемический синдром (таблица).
| Даты | Эритроциты, ·10/л | Hb, г/л | Цветовой показатель крови | Лейкоциты, ·10/л | Тромбоциты, ·10/л | Палочкоядерные, % | Сегментоядерные, % | Эозинофилы, % | Базофилы, % | Лимфоциты, % | Моноциты, % | СОЭ, мм/ч |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 29.01.2018 | 3,9 | 118 | 0,71 | 7,1 | 376 | 1 | 54 | 2 | 0 | 37 | 6 | 60 |
| 05.02.2018 | 3,3 | 107 | 0,71 | 8,5 | 196 | 2 | 48 | 4 | 0 | 37 | 9 | 41 |
Лабораторные обследования: СРБ от 29.01.2018 г. — 30 мг/л, от 05.02.2018 г. — отр; ревматоидный фактор отр. АСЛО — отр., ЛЕ клетки (трижды) не найдены РМП — отр.
Иммунологические исследования: проведение скрининга на аутоиммунные заболевания не выявило каких-либо отклонений, антитела к двуспиральной ДНК — 15,3 МО/мл, антинуклеарные антитела — 0,62 ед., антитела к ANCA — 0,06, криоглобулины — 0,012. Проведено обследование на инфекционные заболевания: антитела к туберкулезу (Ig G + Ig M) 0,37 ед. (отр.), 25.01.2018 г., антитела к боррелиозу (иммуноблот) — отр., иерсинеозу — отр. Биохимические показатели крови: общий белок — 75,6 г/л, АлАТ — 43,4 ед./л, АсАТ — 22,3 ед./л, билирубин общий — 12,3 мкмоль/л, прямой — 2,1 мкмоль/л, непрямой — 10,2 мкмоль/л, тимол — 1,3 ед., креатинин — 58 мкмоль/л, мочевина — 6,4 ммоль/л, кальций — 2,31 ммоль/л, фосфор — 1,32 ммоль/л, глюкоза — 4,3 ммоль/л, мочевая кислота — 233,2 мкмоль/л. Функция щитовидной железы не изменена: ТТГ — 0,38 мМЕ/л, Т3св. — 5,5 пмоль/л, Т4 своб. — 13,05 пмоль/л. Клинический анализ мочи — без изменений. Обследование на гепатиты В и С — результат отрицательный.
Рентгенография органов грудной клетки от 09.02.2018 г. — без патологии. УЗИ сердца, внутренних органов и слюнных желез: пролабирование митрального клапана 1-й степени с митральной регургитацией 1–0 степени, признаки хронического холецистита, МКД. Признаки диффузной патологии щитовидной железы с узлообразованием. Признаки нерезко выраженного сиалоаденита. Лимфаденопатия. Маммография: диффузная фиброзная мастопатия. ФГДС: эритематозная гастродуоденопатия. Дуоденогастральный рефлюкс.
Проведены консультации со смежными специалистами: окулист — частичная катаракта справа, ангиопатия сетчатки по гипотоническому типу.
Гинеколог: патологии не выявлено, ЛОР: хронический фарингит, пульмонолог — хроническое обструктивное заболевание легких, стадия ремиссии ЛН 0 ст., эндокринолог — аутоиммунный тиреоидит с узлообразованием, эутиреоз.
Во время пребывания в стационаре пациентка получила внутривенные инфузии дексаметазона, метилпреднизолон перорально. Выписана с положительной динамикой в виде значительного уменьшения высыпаний, нормализации температуры тела, мышечная слабость и боль в суставах не беспокоили. Был рекомендован метилпреднизолон 8 мг/сут, гидроксихлорохин 400 мг/сут. Диагноз при выписке: Недифференцированный нодозный васкулит (панникулит?). Хроническое обструктивное заболевание легких, стадия ремиссии ЛН 0 ст. Пролабирование митрального клапана I ст., регургитация 0–I ст. Хронический фарингит. Частичная катаракта справа. Хронический эрозивный гастрит с нарушенной кислотообразующей функцией желудка. Аутоиммунный тиреоидит с узлообразованием, эутиреоз. Лимфаденопатия.
В настоящее время на фоне проводимой терапии наблюдается дальнейшая выраженная положительная динамика в виде заживления кожных дефектов, исчезновения узловатых высыпаний на коже нижних конечностей. Положительные изменения можно проследить на фотографиях пациентки, которые выполнял лечащий врач через 1 и 7 дней после проведения терапии глюкокортикоидами (рис. 2 и 3).
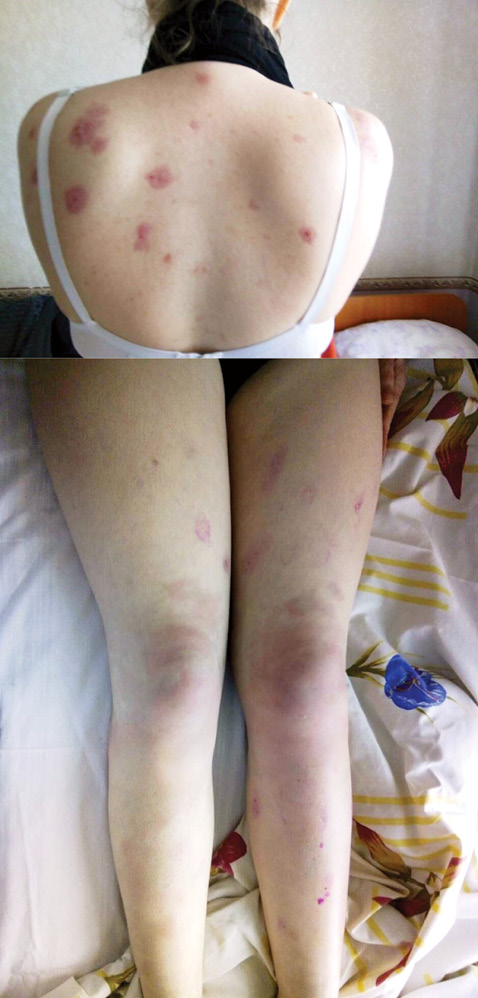
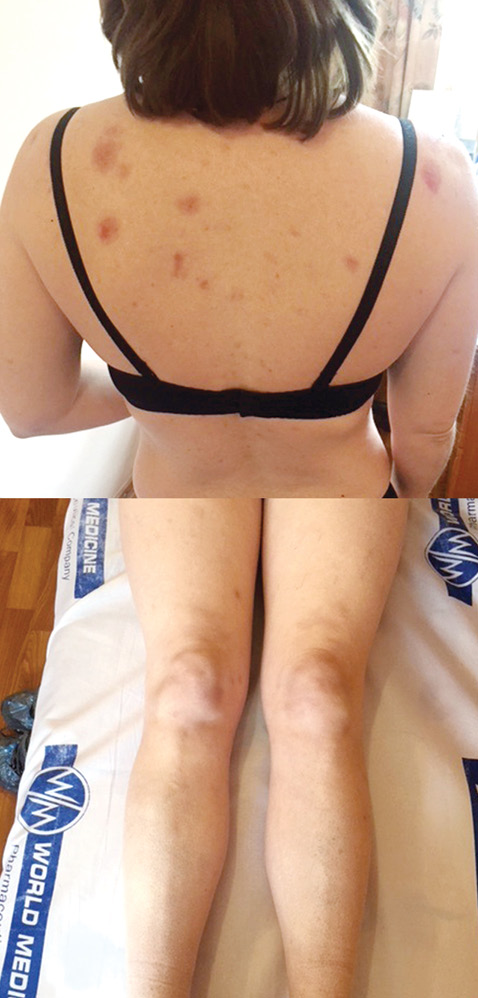
Анализируя данный клинический случай, необходимо акцентировать внимание на следующих моментах.
Во-первых, мы впервые в своей клинической практике столкнулись с очень редкой патологией — кожным нейтрофильным дерматозом Sweet-синдромом (данных по частоте выявляемости не найдено, в литературе имеются лишь описания серии случаев). Тем ценнее наш опыт, приобретенный в период диагностики и продолжающейся курации пациентки.
Во-вторых, кожные изменения на фоне высокой температуры тела с наличием в анамнезе инфекционной патологии верхних дыхательных путей, на наш взгляд, были неправильно интерпретированы, и пациентке была назначена антибактериальная терапия, которая была неэффективной и отдалила время установления правильного диагноза.
В-третьих, даже после стационарного лечения в ревматологическом отделении данный диагноз не был верифицирован, и больная выписана с диагнозом нодозный васкулит(?), хотя характерные изменения кожи, наличие одного основного и четырех дополнительных критериев трактовали необходимость проведения гистопатологического исследования и верификации данного нейтрофильного дерматоза как Sweet-синдрома.
Таким образом, Sweet-синдром, являясь очень редкой для курации патологией, представляет наибольший интерес как для ревматологов, так и для врачей смежных специальностей (инфекционистов, окулистов, невропатологов, сосудистых хирургов, дерматологов). Это связано, с одной стороны, с редкостью данной патологии, когда пациенты обращаются к инфекционистам и дерматологам, получают неэффективную или малоэффективную, как в данном случае, антибактериальную и антигистаминную терапию. С другой стороны, отсутствие четких методов верификации диагноза и трудность принятия решения о системной глюкокортикоидной терапии при наличии обширных воспалительных изменений кожи также откладывает своевременное начало адекватного лечения. Тяжелое поражение кожи и лихорадочный синдром, а также склонность к рецидивирующему течению значительно ухудшают качество жизни пациентов. Обсуждение подобных редких клинических случаев необходимо для повышения информированности врачей о такой патологии и совместном коллегиальном ведении подобных больных ревматологами, дерматологами и инфекционистами.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
- 1. Sweet R.D. (1964) An acute febrile neutrophilic dermatosis. Br. J. Dermatol., 76: 349.
- 2. Cohen P.R. (2007) Sweet’s syndrome — a comprehensive review of an acute febrile neutrophilic dermatosis. Orphanet J. Rare Dis., 2: 34.
- 3. Lallas A., Tzellos T.G., Papageorgiou M., Mandekou-Lefaki I. (2011) Sweet’s syndrome associated with upper respiratory tract streptococcal infection: «wait-and-see» strategy or anecdotal use of corticosteroids? Hippokratia, 15: 283.
- 4. Ytting H., Vind I., Bang D., Munkholm P. (2005) Sweet’s syndrome — an extraintestinal manifestation in inflammatory bowel disease. Digestion, 72: 195.
- 5. Satra K., Zalka A., Cohen P.R., Grossman M.E. (1994) Sweet’s syndrome and pregnancy. J. Am. Acad. Dermatol., 30: 297.
- 6. Gray P., Bock V., Ziegler D.S., Wargon O. (2012) Neonatal Sweet syndrome: a potential marker of serious systemic illness. Pediatrics, 129: e1353.
- 7. Halpern J., Salim A. (2009) Pediatric sweet syndrome: case report and literature review. Pediatr. Dermatol., 26: 452.
- 8. Bourke J.F., Keohane S., Long C.C. et al. (1997) Sweet’s syndrome and malignancy in the U.K. Br. J. Dermatol., 137: 609.
- 9. Raza S., Kirkland R.S., Patel A.A. et al. (2013) Insight into Sweet’s syndrome and associated-malignancy: a review of the current literature. Int. J. Oncol., 42: 1516.
- 10. Woodrow S.L., Munn S.E., Basarab T., Russel Jones R. (1996) Sweet’s syndrome in association with non-Hodgkin’s lymphoma. Clin. Exp. Dermatol., 21: 357.
- 11. Colović M.D., Janković G.M., Novak A.Z. et al. (1996) Sweet’s syndrome associated with paracentric inversion of chromosome 3q in a patient with multiple myeloma. Eur. J. Haematol., 57: 188.
- 12. Heer-Sonderhoff A.H., Arning M., Wehmeier A. et al. (1995) Neutrophilic dermal infiltrates in granulocytopenic patients with acute leukemia. Ann. Hematol., 71: 257.
- 13. Shirono K., Kiyofuji C., Tsuda H. (1995) Sweet’s syndrome in a patient with acute promyelocytic leukemia during treatment with all-trans retinoic acid. Int. J. Hematol., 62: 183.
- 14. Yamamoto T., Furuse Y., Nishioka K. (1994) Sweet’s syndrome with small cell carcinoma of the lung. J. Dermatol., 21: 125.
- 15. van Kamp H., van den Berg E., Timens W. et al. (1994) Sweet’s syndrome in myeloid malignancy: a report of two cases. Br. J. Haematol., 86: 415.
- 16. Inanç S.E., Altum M., Onat H., Erseven G. (1994) Sweet’s syndrome and Hodgkin’s disease. Acta Oncol., 33: 574.
- 17. Barnadas M.A., Sitjàs D., Brunet S. et al. (1992) Acute febrile neutrophilic dermatosis (Sweet’s syndrome) associated with prostate adenocarcinoma and a myelodysplastic syndrome. Int. J. Dermatol., 31: 647.
- 18. Kramers C., Raemaekers J.M., van Baar H.M. et al. (1992)Sweet’s syndrome as the presenting symptom of hairy cell leukemia with concomitant infection by Mycobacterium kansasii. Ann. Hematol., 65: 55.
- 19. Torralbo A., Herrero J.A., del-Rio E. et al. (1992) Sweet’s syndrome associated with multiple myeloma. Int. J. Dermatol., 31: 297.
- 20. Uchida H., Ikari Y., Hashizume S. et al. (1990) A case of Sweet’s syndrome with early gastric cancer. Dermatologica, 181: 224.
- 21. Fischer G., Commens C., Bradstock K. (1989) Sweet’s syndrome in hairy cell leukemia. J. Am. Acad. Dermatol., 21: 573.
- 22. Tuncer A.M. (1988) Acute lymphoblastic leukemia and Sweet’s syndrome. Acta Haematol., 80: 224.
- 23. Visani G., Patrizi A.L., Ricci P. et al. (1988) Sweet’s syndrome: association with accelerated phase of chronic myeloid leukemia. Acta Haematol., 79: 207.
- 24. Nguyen K.Q., Hurst C.G., Pierson D.L., Rodman O.G. (1983) Sweet’s syndrome and ovarian carcinoma. Cutis, 32: 152.
- 25. Marcoval J., Martín-Callizo C., Valentí-Medina F. et al. (2016) Sweet syndrome: long-term follow-up of 138 patients. Clin. Exp. Dermatol., 41: 741.
- 26. Neutrophilic Variant: A Comparative Series of 62 Patients (2016) Medicine (Baltimore), 95: e3033.
- 27. Walker D.C., Cohen P.R. (1996) Trimethoprim-sulfamethoxazole-associated acute febrile neutrophilic dermatosis: case report and review of drug-induced Sweet’s syndrome. J. Am. Acad. Dermatol., 34: 918.
- 28. Su W.P., Liu H.N. (1986) Diagnostic criteria for Sweet’s syndrome. Cutis, 37: 167.
- 29. Magro C.M., De Moraes E., Burns F. (2001) Sweet’s syndrome in the setting of CD34-positive acute myelogenous leukemia treated with granulocyte colony stimulating factor: evidence for a clonal neutrophilic dermatosis. J. Cutan. Pathol., 28: 90.
- 30. White J.M., Mufti G.J., Salisbury J.R., du Vivier A.W. (2006) Cutaneous manifestations of granulocyte colony-stimulating factor. Clin. Exp. Dermatol., 31: 206.
- 31. Treton X., Joly F., Alves A. et al. (2008) Azathioprine-induced Sweet’s syndrome in Crohn’s disease. Inflamm. Bowel Dis., 14: 1757.
- 32. Juanola X., Nolla J.M., Servitje O., Valverde J. (1991) Hydralazine induced lupus and Sweet’s syndrome. J. Rheumatol., 18: 948.
- 33. Thibault M.J., Billick R.C., Srolovitz H. (1992) Minocycline-induced Sweet’s syndrome. J. Am. Acad. Dermatol., 27: 801.
- 34. Mensing H., Kowalzick L. (1991) Acute febrile neutrophilic dermatosis (Sweet’s syndrome) caused by minocycline. Dermatologica, 182: 43.
- 35. Park C.J., Bae Y.D., Choi J.Y. et al. (2001) Sweet’s syndrome during the treatment of acute promyelocytic leukemia with all-trans retinoic acid. Korean. J. Intern. Med., 16: 218.
- 36. Arun B., Berberian B., Azumi N. et al. (1998) Sweet’s syndrome during treatment with all-trans retinoic acid in a patient with acute promyelocytic leukemia. Leuk Lymphoma, 31: 613.
- 37. Kyllo R.L., Parker M.K., Rosman I., Musiek A.C. (2014) Ipilimumab-associated Sweet syndrome in a patient with high-risk melanoma. J. Am. Acad. Dermatol., 70: e85.
- 38. Yorio J.T., Mays S.R., Ciurea A.M. et al. (2014) Case of vemurafenib-induced Sweet’s syndrome. J. Dermatol., 41: 817.
- 39. Pattanaprichakul P., Tetzlaff M.T., Lapolla W.J. et al. (2014) Sweet syndrome following vemurafenib therapy for recurrent cholangiocarcinoma. J. Cutan. Pathol., 41: 326.
- 40. Dickson E.L., Bakhru A., Chan M.P. (2013) Topotecan-induced Sweet’s syndrome: A case report. Gynecol. Oncol. Case Rep., 4: 50.
- 41. Zobniw C.M., Saad S.A., Kostoff D., Barthel B.G. (2014) Bortezomib-induced Sweet’s syndrome confirmed by rechallenge. Pharmacotherapy, 34: e18.
- 42. Pintova S., Sidhu H., Friedlander P.A., Holcombe R.F. (2013) Sweet’s syndrome in a patient with metastatic melanoma after ipilimumab therapy. Melanoma Res., 23: 498.
- 43. Kolb-Mäurer A., Kneitz H., Goebeler M. (2013) Sweet-like syndrome induced by bortezomib. J. Dtsch. Dermatol. Ges., 11: 1200.
- 44. Mijovic A., Novak A., Medenica L. (1992) Sweet’s syndrome associated with inversion of chromosome 3q in a patient with refractory anemia. Eur. J. Haematol., 49: 156.
- 45. Billström R., Heim S., Kristoffersson U. et al. (1990) Structural chromosomal abnormalities of 3q in myelodysplastic syndrome/acute myeloid leukaemia with Sweet’s syndrome. Eur. J. Haematol., 45: 150.
- 46. Kemmett D., Harrison D.J., Hunter J.A. (1991) Antibodies to neutrophil cytoplasmic antigens: serologic marker for Sweet’s syndrome. J. Am. Acad. Dermatol., 24: 967.
- 47. Takahama H., Kanbe T. (2010) Neutrophilic dermatosis of the dorsal hands: a case showing HLA B54, the marker of Sweet’s syndrome. Int. J. Dermatol., 49: 1079.
- 48. Mizoguchi M., Matsuki K., Mochizuki M. et al. (1988) Human leukocyte antigen in Sweet’s syndrome and its relationship to Behçet’s disease. Arch. Dermatol., 124: 1069.
- 49. Rochet N.M., Chavan R.N., Cappel M.A. et al. (2013) Sweet syndrome: clinical presentation, associations, and response to treatment in 77 patients. J. Am. Acad. Dermatol., 69: 557.
- 50. Cohen P.R. (2005) Subcutaneous Sweet’s syndrome: a variant of acute febrile neutrophilic dermatosis that is included in the histopathologic differential diagnosis of neutrophilic panniculitis. J. Am. Acad. Dermatol., 52: 927.
- 51. Walling H.W., Snipes C.J., Gerami P., Piette W.W. (2006) The relationship between neutrophilic dermatosis of the dorsal hands and sweet syndrome: report of 9 cases and comparison to atypical pyoderma gangrenosum. Arch. Dermatol., 142: 57.
- 52. Moschella S.L., Davis M. (2008) Neutrophilic dermatoses. In: Dermatology, Bolognia J.L., Jorizzo J.L., Rapini R.P. (Eds), Elsevier. Vol. 1, p. 379.
- 53. von den Driesch P. (1994) Sweet’s syndrome (acute febrile neutrophilic dermatosis). J. Am. Acad. Dermatol., 31: 535.
Адрес для переписки:
Триполка Светлана Анатольевна
61058, Харьков, просп. Правды, 13
Коммунальное учреждение здравоохранения
«Областная клиническая больница —
центр экстренной медицинской помощи
и медицины катастроф»
E-mail: svtripolka@gmail.com

Leave a comment