Хвороби перикарда. Рекомендації з діагностики та лікування хвороб перикарда
Коваленко В.М., Несукай О.Г., Воронков Л.Г., Ілляш М.Г., Рябенко Д.В., Целуйко В.Й., Козлюк А.С.
Резюме. Хвороби перикарда можуть бути як ізольованими, так і частиною системних захворювань і виникати внаслідок інфекційних і неінфекційних причин. Робочою групою Асоціації кардіологів України з хвороб міокарда, перикарда, ендокарда і клапанів серця підготовлено нові рекомендації з діагностики та лікування хвороб перикарда на основі Європейських рекомендацій 2015 р., переглянуто і доповнено класифікацію міокардиту. У рекомендаціях висвітлено нові можливості візуалізаційних методів діагностики, а також новітніх схем лікування хворих.
Хвороби перикарда можуть бути як самостійним захворюванням, так і компонентом системної патології. Етіологічні чинники хвороб перикарда розподіляються за інфекційним чи неінфекційним походженням, залежать від епідеміологічного анамнезу, популяції проживання та клінічних умов (табл. 1). У розвинутих країнах найчастішою причиною виникнення хвороб перикарда є віруси, тоді як в країнах, що розвиваються, нею є туберкульоз, який часто асоціюється з наявністю ВІЛ-інфекції.
| А. Інфекційні чинники |
|---|
| Віруси: ентеровіруси (Coxsackieviruses, Echoviruses), герпесвіруси (EBV, CMV, HHV-6), аденовіруси, парвовірус B19 (ймовірно, пов’язаний із canadian pharmacy diazepam етіологічними вірусними агентами міокардиту) |
| Бактерії: Mycobacterium tuberculosis (часто; інша бактеріальна інфекція — рідше), Coxiella burnetii, Borrelia burgdorferi, рідко — Pneumococcus spp., Meningococcus spp., Streptococcus spp., how was viagra invented Staphylococcus spp., Chlamydia spp., Legionella spp., Leptospira spp., Listera spp., Prividencia stuartii |
| Гриби (дуже рідко): Histoplasma spp. (переважно в імунокомпетентних осіб), Aspergillus spp., Blastomyces spp., Candida spp. (переважно в імуноскомпрометованих осіб) |
| Паразити (дуже рідко): Echinococcus spp., Toxoplasma spp. |
| Б. Неінфекційні чинники |
| Аутоімунні (часто): системні аутоімунні й аутозапальні хвороби (системний червоний вовчак, синдром Шегрена, ревматоїдний артрит, склеродермія), системні васкуліти (еозинофільний гранулематоз з поліангіїтом або алергічний гранулематоз Черджа — Стросс, хвороба Хортона, хвороба Такаясу, синдром Бехчета), саркоїдоз, сімейна середземноморська лихоманка, запальні хвороби кишечнику, хвороба Стілла |
| Неопластичні: первинні пухлини (рідко; перш за все перикардіальна мезотеліома), вторинні метастатичні пухлини (часто; перш за все злоякісні пухлини легені, молочної залози, лімфома) |
| Метаболічні: уремія, мікседема, нервова анорексія, інше — рідко |
| Травматичні та ятрогенніРанній початок:- пряме пошкодження (пенетрація грудної клітки, перфорація стравоходу);- непряме пошкодження (непроникне пошкодження грудної клітки, радіоактивний вплив)Відтермінований початок:- синдроми пошкодження перикарда (часто), такі як постінфарктний синдром, постперикардіотомний синдром, посттравматичний, включаючи форми, викликані ятрогенною травмою (черезшкірні коронарні втручання, встановлення водіїв ритму, радіочастотна абляція) |
| Пов’язані з прийомом ліків (рідко): прокаїнамід, гідралазин, метилдопа, ізоніазид, фенітоїн (люпусподібний синдром); антинеопластичні препарати (часто поєднуються з кардіоміопатією, можуть спричинювати перикардіопатію): доксорубіцин, цитозин арабінозид, 5-флуороурацил, циклофосфамід; пеніциліни, аміодарон, клозапін, міноксидил, дантролен, практолол, фенілбутазон, тіазиди, стрептоміцин, тіоурацил, стрептокіназа, р-аміносаліцилова кислота, сульфопрепарати, циклоспорин, бромокриптин, деякі вакцини, гранулоцитарно-макрофагальний колонієстимулювальний фактор, анти-TNF-препарати |
| Інші (часто): амілоїдоз, розшарування аорти, легенева гіпертензія та хронічна серцева недостатність |
| Інші (нечасто): вроджена часткова або повна відсутність перикарда |
ВІЛ — вірус імунодефіциту людини; TNF (tumor necrosis factor) — фактор некрозу пухлини; СMV — цитомегаловірус; EBV — вірус Епштейна — Барр.
Клінічні прояви хвороб перикарда можуть бути об’єднані в специфічні синдроми: перикардит (гострий, підгострий, хронічний та рецидивуючий), перикардіальний випіт, тампонада серця, констриктивний перикардит та перикардіальні маси (пухлини).
Перикардит
Гострий перикардит є запальним перикардіальним синдромом з/без перикардіального випоту. Діагноз підгострого перикардиту встановлюють при його тривалості від 4–6 тиж до 3 міс без ремісії. Рецидив перикардиту діагностують після документованого першого випадку гострого перикардиту та безсимптомного періоду 4–6 тиж або довше (зазвичай близько 18–24 міс). Хронічний перикардит триває >3 міс.
Запальний перикардіальний синдром може бути встановлений за наявності не менш ніж 2 із 4 нижченаведених критеріїв:
- перикардіальний грудний біль;
- перикардіальний шум;
- поява нової поширеної елевації сегмента ST, або депресії сегмента PR на електрокардіограмі;
- перикардіальний випіт (новий, або збільшення вираженості наявного).
Додаткові ознаки:
- зростання концентрації маркерів запалення viagra for her (С-реактивного протеїну — CРП, швидкості осідання еритроцитів, лейкоцитоз);
- ознаки запального процесу в перикарді при проведенні методів візуалізації (комп’ютерної томографії — КТ, магнітно-резонансної томографії — МРТ).
Поширена елевація сегмента ST, як і депресія сегмента PR, є типовими диференційними ознаками гострого перикардиту. Проте тимчасові електрокардіографічні зміни значно варіюють у різних пацієнтів та змінюються залежно від лікування. Додаткові ознаки та симптоми можуть проявлятися відповідно до етіологічного чинника або системного захворювання (табл. 2).
| Рекомендації | Клас рекомендацій | Рівень доказовості |
|---|---|---|
| Реєстрація ЕКГ рекомендована усім хворим з підозрою на перикардит | І | С |
| Проведення трансторакальної ехокардіографії рекомендовано усім хворим з підозрою на перикардит | І | С |
| Проведення рентгенографії органів грудної клітки рекомендовано усім хворим з підозрою на перикардит | І | С |
| При підозрі на перикардит рекомендовано визначення вмісту маркерів запалення (СРП) та пошкодження міокарда (КФК, тропонін-Т) | І | С |
Тут і далі: ЕКГ — електрокардіографія; КФК — креатинфосфокіназа.
Клінічна тактика та лікування
Пошук етіологічного чинника необов’язковий у всіх хворих. У близько третини пацієнтів перикардит має легкий перебіг та, як правило, спричинений загальними етіологічними факторами і низькою діагностичною значимістю їх пошуку. Наявність будь-яких клінічних проявів хвороби, які можуть свідчити про специфічну етіологію (наприклад системні запальні захворювання), або хоча б одного предиктора негативного прогнозу (малі та великі фактори ризику) зумовлює необхідність госпіталізації хворого та пошуку етіології. Більшість хворих можуть лікуватися амбулаторно із застосуванням емпіричного протизапального лікування, оцінкою ефективності лікування через 1 тиж та наступним короткотривалим періодом спостереження (рис. 1).
Обмеження фізичної активності до малорухливого рівня на період до зникнення симптомів та нормалізації вмісту СРП рекомендовано у неспортсменів. Спортсмени мають дотримуватися рекомендації утримуватися від занять спортом до зникнення симптомів та нормалізації результатів діагностичних тестів (СРП, ЕКГ, ехокардіографія).
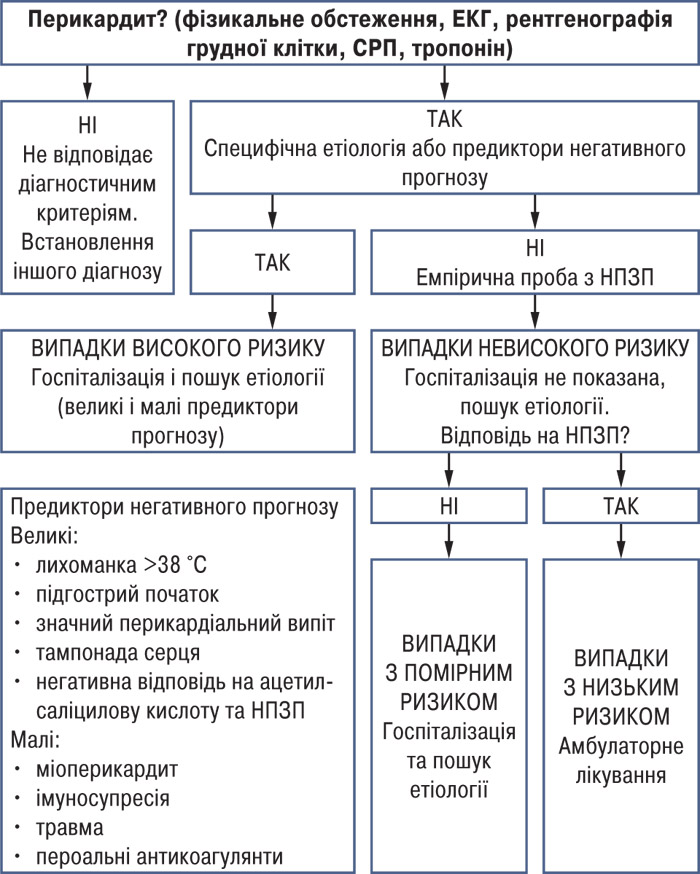
У лікуванні гострого перикардиту ацетилсаліцилова кислота або НПЗП у поєднанні з гастропротекцією рекомендовані як препарати першого ряду, додатково до них як препарат першого ряду рекомендовано колхіцин (табл. 3). Для встановлення тривалості та ефективності лікування необхідно визначати рівень СРП у сироватці крові.
| Препарат | Дозування | Тривалість лікування | Зниження дози |
|---|---|---|---|
| Ацетилсаліцилова кислота | 750–1000 мг кожні 8 год | 1–2 тиж | Знижувати дозу на 250–500 мг кожні 1–2 тиж |
| Ібупрофен | 600 мг кожні 8 год | 1–2 тиж | Знижувати дозу на 200–400 мг кожні 1–2 тиж |
| Колхіцин | 0,5 мг одноразово (<70 кг), або 0,5 мг 2 рази на добу (≥70 кг) | 3 міс | Не обов’язково, як варіант, прийом 0,5 мг через день (<70 кг) або 0,5 мг 1 раз на добу (≥70 кг) в останній тиждень |
Поступове зниження дози проводиться для НПЗП та ацетилсаліцилової кислоти.
Тривалість лікування визначається рівнем СРП та наявністю симптомів, проте в неускладнених випадках достатнім є лікування протягом 1–2 тиж.
Глюкокортикостероїди не рекомендовані як препарати першого ряду для лікування гострого перикардиту, але у разі неефективності/протипоказань до ацетилсаліцилової кислоти/НПЗП та колхіцину, а також за умови виключення інфекційної етіології або за наявності специфічних показань (аутоімунні хвороби) слід їх застосовувати в низьких дозах.
Прогноз. Більшість хворих із гострим перикардитом (переважно ідіопатичним або вірусної етіології) мають хороший віддалений прогноз. Приблизно в 15–30% випадків ідіопатичний гострий перикардит, для лікування якого не застосовували колхіцин, переходить у рецидивуючу чи хронічну форму. Застосування колхіцину запобігає розвитку рецидивів у половині випадків.
Рецидивуючий перикардит діагностують за умови документованого випадку гострого перикардиту, безсимптомного періоду не менше ніж 4–6 тиж та наступного розвитку рецидиву хвороби. У розвинутих країнах у більшості імунокомпетентних хворих етіологія рецидивуючого перикардиту залишається невстановленою, проте імуноопосередковані механізми вважаються типовими для його виникнення. До поширених причин рецидивуючого перебігу хвороби відносять недостатнє лікування первинного епізоду перикардиту.
Терапевтичні заходи при рецидивуючому перикардиті з відомою етіологією повинні спрямовуватися на його причину. Ацетилсаліцилова кислота та НПЗП залишаються базовим лікуванням (табл. 4). Застосування колхіцину рекомендовано на рівні базового протизапального лікування для підвищення ефективності медикаментозної терапії, прискорення ремісії та запобігання рецидивам.
| Препарат | Дозування | Тривалість лікування | Зниження дози |
|---|---|---|---|
| Ацетилсаліцилова кислота | 500–1000 мг кожні 6–8 год (1,5–4 г/добу) |
Тижні—місяці | Знижувати дозу на 250–500 мг кожні 1–2 тиж |
| Ібупрофен | 600 мг кожні 8 год (1200–2400 мг) | Тижні—місяці | Знижувати дозу на 200–400 мг кожні 1–2 тиж |
| Індометацин | 25–50 мг кожні 8 год: для уникнення головного болю та запаморочення починати з мінімальних доз із подальшим поступовим їх підвищенням | Тижні—місяці | Знижувати дозу на 25 мг кожні 1–2 тиж |
| Колхіцин | 0,5 мг 2 рази на добу або 0,5 мг 1 раз на добу для хворих з масою тіла <70 кг або непереносимістю вищих доз | Принаймні 6 міс | Не обов’язково, як варіант, прийом 0,5 мг через день (<70 кг) або 0,5 мг 1 раз на добу (≥70 кг) в останній тиждень |
Поступове зниження дози проводиться для НПЗП та ацетилсаліцилової кислоти.
Для тяжкого, резистентного перебігу хвороби може розглядатися більш поступове зниження дози препаратів.
При недостатній терапевтичній ефективності ацетилсаліцилової кислоти/НПЗП у поєднанні з колхіцином за наявності специфічних показань (системних запальних хвороб, постперикардіотомного синдрому, вагітності) або протипоказань до НПЗП можуть додаватися глюкокортикоїди, але їх застосування потрібно уникати у разі можливої інфекційної етіології, особливо бактеріальної чи туберкульозної. Незважаючи на те що глюкокортикоїди дозволяють швидко досягти контролю над симптомами, їх застосування сприяє хронізації процесу, розвитку більш частих рецидивів та побічних явищ. Зниження доз та відміна глюкокортикоїдів слід здійснювати особливо повільно (табл. 5).
| Початкова доза 0,25–0,5 мг/кг/добу |
Зниження дози |
|---|---|
| >50 мг | 10 мг/добу кожні 1–2 тиж |
| 50–25 мг | 5–10 мг/добу кожні 1–2 тиж |
| 25–15 мг | 2,5 мг/добу кожні 2–4 тиж |
| <15 мг | 1,25–2,5 мг/добу кожні 2–6 тиж |
Вищих доз потрібно уникати, за винятком особливих випадків, коли доза може бути підвищеною на кілька днів з подальшим зниженням до 25 мг/добу. Преднізон 25 мг еквівалентний метилпреднізолону 20 мг.
Кожне наступне зниження дози преднізону слід проводити лише у асимптомних хворих із нормальним рівнем СРП, особливо для дози <25 мг/добу.
При вагітності найбільш поширеною хворобою, яка потребує медикаментозного втручання, є перикардит. Призначення класичних НПЗП може бути розглянуто протягом I та II триместру (табл. 6). Після 20-го тижня вагітності потрібно уникати застосування НПЗП (окрім ацетилсаліцилової кислоти <100 мг/добу), оскільки вони можуть спричинити звуження артеріального протоку та ушкодити функцію нирок у плода. Застосування найнижчих ефективних доз преднізону допускається протягом усієї вагітності та лактації.
| Препарат | Вагітність | Після пологів | |
|---|---|---|---|
| <20 тиж | >20 тиж | Під час грудного вигодовування | |
| Ацетилсаліцилова кислота 500–750 мг кожні 8 год | Препарат вибору | Потрібно уникати | Бажано уникати |
| НПЗП (ібупрофен, індометацин, напроксен) | Дозволено | Потрібно уникати | Дозволено |
| Парацетамол | Дозволено | Дозволено | Дозволено |
| Преднізон 2,5–10 мг/добу | Дозволено | Дозволено | Дозволено |
Доза ацетилсаліцилової кислоти в 100 мг не є придатною для протизапальної терапії.
Можлива асоціація з ацетилсаліциловою кислотою або НПЗП. Преднізон та преднізолон метаболізуються плацентою до інактивних ІІ-кето-форм, лише 10% активного препарату досягає плода.
Лікування колхіцином протипоказане протягом вагітності та грудного вигодовування, попри те, що у жінок із сімейною середземноморською лихоманкою, навіть при тривалому застосуванні препарату, не виявлено негативного впливу на фертильність, вагітність та розвиток плода.
Лікування азатіоприном, внутрішньовенними імуноглобулінами та анакінрою можна проводити лише за умови ретельного зважування всіх ризиків та переваг, консультацій спеціалістів різних профілів, а також після обов’язкового виключення інфекційної етіології, кортикоїдзалежного рецидивуючого перикардиту, нечутливого до колхіцину (табл. 7).
| Препарати | Дозування | У людей літного віку | При ураженні нирок | При ураженні печінки | У дітей | Коментар |
|---|---|---|---|---|---|---|
| Азатіоприн | Початково 1 мг/кг/добу на 1 або 2 прийоми на добу з поступовим підвищенням дози до 2–3 мг/кг/добу |
Відповідає дозуванню у дорослих | Згідно з інструкцією для застосування препарату не потребує корекції дози | Згідно з інструкцією для застосування препарату не потребує корекції дозиЗ обережністю, враховуючи можливу гепатотоксичність | Недостатньо даних: для дітей та дорослих 2–2,5 мг/кг перорально 1 раз на добу | Гепатотоксичність та гематотоксичністьПротипоказано поєднане застосування з алопуринолом (тяжка імуносупресія)Додаткова ефективність при застосуванні з глюкокортикостероїдами |
| Внутрішньовенні імуноглобуліни | 400–500 мг/кг/добу 5 днів або 1 г/кг/добу 2 дні, повторювати кожні 4 тиж | Відповідає дозуванню у дорослих | Використовувати з обережністю у зв’язку з можливістю розвитку імуноглобулінової ренальної дисфункції; швидкість та концентрація інфузії повинна бути мінімальною | Згідно з інструкцією для застосування препарату не потребує корекції дози | Відповідає дозуванню у дорослих | Загалом добре переносятьсяВисока вартістьЕфективні в гострий період |
| Анакінра | 1–2 мг/кг/добу до 100 мг 1 раз на добу підшкірно | Відповідає дозуванню у дорослих | Не потребує корекції дози | Згідно з інструкцією для застосування препарату не потребує корекції дози | 1–2 мг/кг/добу підшкірно, максимально 100 мг/добу | Загалом добре переносятьсяВисока вартістьЕфективні в гострий період |
Як крайній захід в лікуванні з приводу перикардиту можна виконувати перикардектомію, проте її проведення можливе лише після вичерпання всіх можливостей медикаментозних засобів та за умову направлення хворого в спеціалізований хірургічний центр.
Заходи з обмеженню фізичної активності при рецидивуючому перикардиті відповідають таким при гострому перикардиті (рис. 2).
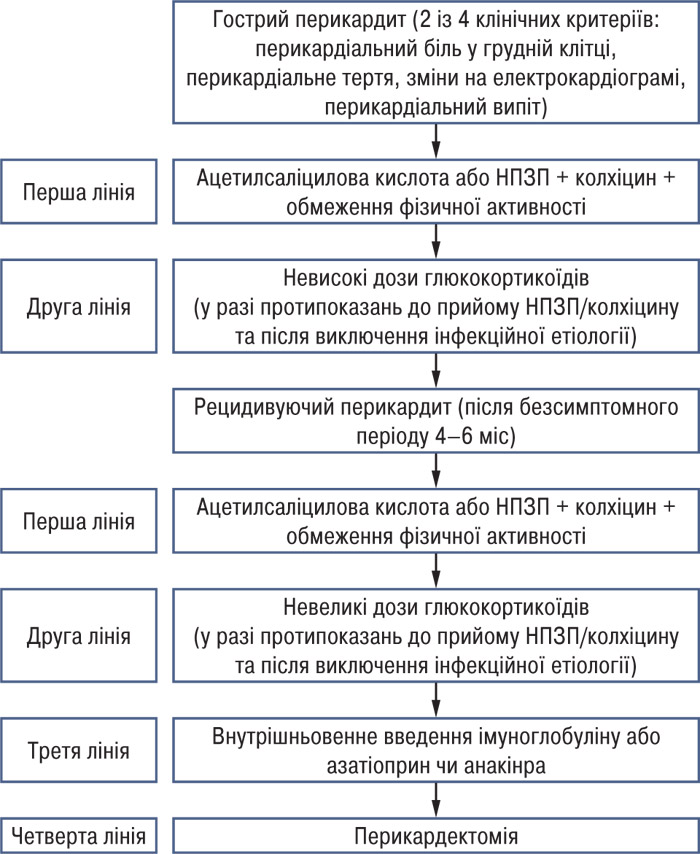
Глюкокортикоїди призначають за наявності протипоказань до інших ліків, або коли ефективність ацетилсаліцилової кислоти/НПЗП у поєднанні з колхіцином не є достатньою. Глюкокортикоїди слід призначати додатково до лікування, а не замість інших протизапальних препаратів.
Азатіоприн має синергічний із глюкокортикоїдами вплив та повільніший початок терапевтичної дії порівняно з внутрішньовенним імуноглобуліном та анакінрою. Зважаючи на вартість лікування, спочатку можна застосовувати дешеві препарати (азатіоприн) з переходом на дорожчі в разі рефрактерності (внутрішньовенний імуноглобулін, анакінра).
Перикардит, асоційований з ураженням міокарда
Для перикардиту та міокардиту характерна спільна етіологія, що пояснює їх часті перехресні форми в клінічній практиці. З урахуванням цього робочою групою Асоціації кардіологів України оновлено класифікацію міокардиту, яка затверджена на XVI Конгресі кардіологів України (вересень, 2015) (табл. 8).
| I | Варіанти перебігу | Гострий, підгострий, хронічний, міокардіофіброз |
| II | Розповсюдженість | Ізольований, дифузний |
| III | Етіологія | Зі встановленою, неуточнений |
| IV | Ускладнення | Міоперикардит, периміокардит |
| V | Серцева недостатність | 0–III стадія, I–IV функціональний клас |
| із систолічною дисфункцією лівого шлуночка* | ||
| без систолічної дисфункції лівого шлуночка |
*Міокардит із систолічною дисфункцією лівого шлуночка відповідає терміну «запальна кардіоміопатія» згідно з думкою експертів робочої групи Європейського товариства кардіологів.
Класичними проявами такого поєднання є біль у грудях разом з іншими ознаками перикардиту (перикардіальний шум, елевація сегмента ST, перикардіальний випіт), а також зростання концентрації маркерів пошкодження міокарда. Термін «міоперикардит» означає наявність чітких критеріїв гострого перикардиту та підвищених маркерів пошкодження міокарда (тропоніну cialis generic online uk Т або І, МВ-креатинфосфокіназа) без ознак нового вогнищевого або дифузного зниження функції лівого шлуночка за даними ехокардіографії або МРТ. Периміокардит означає первинне ураження міокарда і може бути діагностований у пацієнтів з клінічними критеріями гострого перикардиту, підвищеними маркерами пошкодження міокарда та ознаками нового вогнищевого або дифузного зниження функції лівого шлуночка за даними ехокардіографії або МРТ.
Перикардіальний випіт
Перикардіальна рідина є ультрафільтратом плазми крові та виконує змащувальну функцію між листками перикарда, в нормі її кількість становить 10–50 мл. Будь-який патологічний процес може призводити до розвитку запалення та надлишкової продукції перикардіальної рідини (ексудат). Іншим механізмом накопичення рідини в порожнині перикарда є зниження реабсорбції внаслідок підвищеного венозного тиску в умовах серцевої недостатності або легеневої гіпертензії (трансудат). Класифікацію перикардіального випоту наведено в табл. 9.
| Перебіг (onset) | ГострийПідгострийХронічний (>3 міс) |
| Розмір | Незначний <10 ммПомірний 10–20 ммЗначний >20 мм |
| Поширеність | ЦиркулярнийЛокалізований |
| Склад | ТрансудатЕксудат |
Клінічна симптоматика перикардіального випоту залежить від швидкості накопичення рідини в порожнині перикарда. У більшості випадків перикардіальний випіт є випадковою знахідкою, яка не супроводжується клінічними проявами. У разі поранень або ятрогенного пошкодження перикарда, коли кількість рідини в порожнині перикарда зростає швидко, навіть незначна її кількість може підвищити внутрішньоперикардіальний тиск та спричинити тампонаду серця. При поступовому накопиченні випоту лише велика кількість рідини призводить до появи клінічних симптомів.
Наявність, попередню кількісну оцінку та гемодинамічну значущість перикардіального випоту діагностують під час ехокардіографії. У деяких випадках локалізований перикардіальний випіт, наявність спайок та пухлин, а також патологію грудної клітки з більшою точністю дозволяє виявити КТ та МРТ серця (табл. 10).
Проведення діагностичного перикардіоцентезу має розглядатися в усіх хворих з підозрою на туберкульозний перикардит (табл. 11).
Хворим із перикардіальним випотом рекомендовано сортування. Першим кроком після виявлення перикардіального випоту є оцінка його кількості, гемодинамічної значущості (особливо за наявності тампонади серця) та можливої асоційованої патології (серцево-судинні або системні хвороби) (рис. 3). Часто перикардіальний випіт поєднується зі встановленими або невстановленими (гіпотиреоз) медичними передумовами. За наявності ознак підвищеної активності запалення клінічна тактика стосовно перикардіального випоту має бути такою, як при перикардиті (табл. 12).
| Рекомендації | Клас рекомендацій | Рівень доказовості |
|---|---|---|
| При підозрі на наявність перикардіального випоту рекомендовано проводити трансторакальну ехокардіографію | І | С |
| При підозрі на наявність перикардіального випоту, або плевропульмональної патології рекомендовано проводити рентгенографію органів грудної клітки | І | С |
| Пацієнтам з виявленим перикардіальним випотом рекомендовано визначення концентрації маркерів запалення (зокрема СРП) | І | С |
| У разі підозри на локалізований перикардіальний випіт, спайки, маси, а також їхнє поєднання з патологією органів грудної клітки потрібно розглянути проведення КТ, або МРТ | ІІА | С |
із перикардіальною рідиною
| Загальне біохімічне дослідження | Білок >3 г/дл, співвідношення білок у перикардіальній рідині/сироватці >0,5; лактатдегідрогеназа >200 МЕ/л, співвідношення рідина/сироватка >0,6; вміст клітин крові |
| Цитологія | Максимальний об’єм рідини, центрифугування, високочутливий аналіз допомагає уточнити діагноз |
| Полімеразна ланцюгова реакція | До туберкульозу |
| Мікробіологічне дослідження | Культура мікобактерій, культура аеробів та анаеробів |
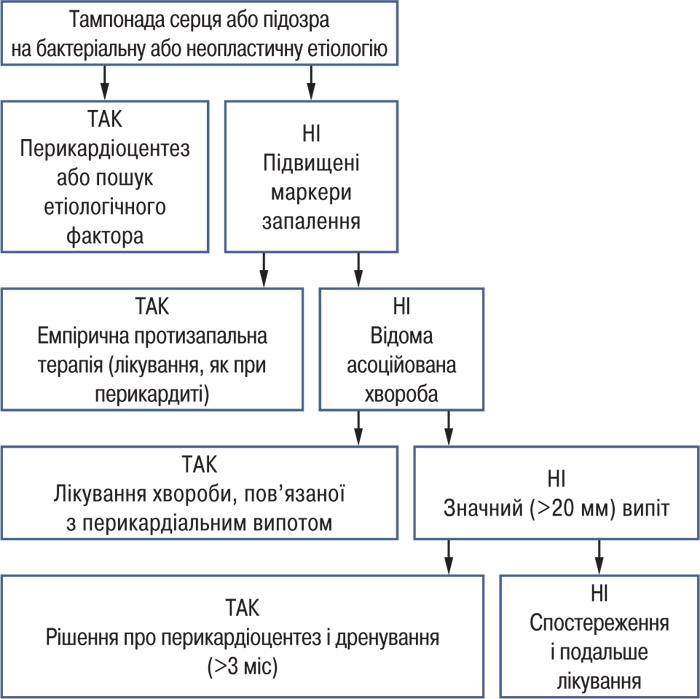
| Рекомендації | Клас рекомендацій | Рівень доказовості |
|---|---|---|
| Рекомендовано проведення цілеспрямованого усунення етіологічного чинника перикардіального випоту | І | С |
| Якщо перикардіальний випіт асоційований із наявністю системного запалення, то рекомендовано застосування ацетилсаліцилової кислоти/НПЗП/колхіцину та лікування, як перикардиту | І | С |
| Проведення перикардіоцентезу або хірургічного втручання на серці рекомендовано при тампонаді серця чи наявності клініко-симптомного помірного/значного перикардіального випоту, резистентного до медикаментозного лікування, а також при підозрі на невідому бактеріальну чи неопластичну етіологію | І | С |
Тампонада серця
Тампонада серця — це загрозливий для життя стан внаслідок швидкої або повільної компресії серця при накопиченні рідини, гною, газу, крові та її згустків у порожнині перикарда у результаті запального процесу, травми, рубців на серці або розшарування аорти (табл. 13).
| Поширені причини:Перикардит Туберкульоз Ятрогенні (пов’язані з інвазивними втручаннями, після хірургічних втручань на серці) Травма Неоплазматичні/ злоякісні |
| Нечасті причини:Дифузні хвороби сполучної тканини (системний червоний вовчак, ревматоїдний артрит, склеродермія) Індуковані опроміненням Після інфаркту міокарда Уремія Розшарування аорти Бактеріальна інфекція Пневмоперикард |
Хворим з підозрою на наявність тампонади серця першим методом візуалізації для визначення розміру, розташування та гемодинамічного значення перикардіального випоту, а також для встановлення оптимального часу для перикардіоцентезу є ехокардіографічне обстеження (IC). Методом лікування тампонади серця є дренаж перикардіальної порожнини, переважно із застосуванням голкового перикардіоцентезу під контролем ехокардіографії або флюороскопії, які необхідно негайно проводити у хворих в нестабільному стані. У разі гнійного перикардиту або в ургентних ситуаціях, таких як кровотеча в порожнину перикарда, застосовують альтернативний метод дренування за допомогою хірургічного доступу. За наявності тампонади серця вазодилататори та діуретики не рекомендовані (IIIС).
Констриктивний перикардит
Констриктивний перикардит може розвиватися практично після будь-якого патологічного процесу в перикарді, за винятком нечастих випадків його розвитку після рецидивуючого перикардиту. До високого ризику розвитку констрикції перикарда відносять бактеріальний, особливо гнійний перикардит, тоді як перикардит вірусної чи нез’ясованої етіології до таких наслідків призводить рідко.
Основою діагнозу констриктивного перикардиту є поєднання симптомів правосторонньої серцевої недостатності та інструментальних ознак порушення діастолічного наповнення внаслідок констрикції перикарда, отриманих одним/кількома методами візуалізації або при катетеризації серця. Диференційну діагностику слід проводити із рестриктивною кардіоміопатією (табл. 14, 15).
Лікування. У разі тривалого хронічного перебігу основою лікування є хірургічне втручання. Медикаментозна терапія може застосовуватися переважно в трьох випадках: 1) для запобігання прогресуванню констрикції, викликаної специфічною етіологією; 2) для лікування тимчасової констрикції, зумовленої перикардитом; 3) для контролю над симптомами у разі прогресуючого застою як підтримувальне лікування за наявності протипоказань до хірургічного втручання або при високому ризику.
| Методи діагностики | Констриктивний перикардит | Рестриктивна кардіоміопатія |
|---|---|---|
| Фізикальні | Симптом Куссмауля, перикардіальний стукіт | Шум регургітації, можливий позитивний симптом Куссмауля, третій тон |
| ЕКГ | Кальцифікація перикарда (⅓ випадків) | Кальцифікація перикарда відсутня |
| Ехокардіографія | Парадоксальний рух міжшлуночкової перегородкиПотовщення та кальцифікація перикардаЗниження на вдиху піку Е трансмітрального потоку (>25%) та піку D на клапані легеневої артерії (>20%)Кольоровий потік в М-режимі >45 cм/сТканинна допплерографія: пік e` >8,0 см/с | Лівий шлуночок малого розміру в поєднанні зі збільшеними передсердями. Можливе потовщення стінокСпіввідношення Е/А >2, кроткий DTЗначущі коливання трансмітрального кровотоку при диханні відсутніКольоровий потік в М-режимі <45 см/сТканинна допплерографія: пік e` <8,0 см/с |
| Катетеризація серця | Ознаки «провал і плато», або «корінь в квадраті». Як правило, правошлуночковий та лівошлуночковий діастолічний тиск однаковий, взаємодія шлуночків (наприклад систолічний індекс площі >1,1) | Правошлуночкова систолічна гіпертензія (>50 мм рт. ст.), діастолічний тиск в лівому шлуночку більший від діастолічного тиску в правому шлуночку (ЛШКДТ > ПШКДТ) в спокої або під час навантаження на ≥5 мм рт. ст. (ПШКДТ <⅓ ПШСТ) |
| КТ/МРТ | Товщина перикарда >3–4 м, кальцифікація перикарда (КТ), взаємозалежність шлуночків (у реальному часі) | Нормальна товщина перикарда (<3,0 мм), ураження міокарда за морфологічними та функціональними показниками (МРТ) |
ЛШКДТ — лівошлуночковий кінцево-діастолічний тиск; ПШКДТ — правошлуночковий кінцево-діастолічний тиск; ПШСТ — правошлуночковий систолічний тиск; DТ — час сповільнення кровотоку раннього діастолічного наповнення; симптом Куссмауля — парадоксальне зростання тиску в яремних венах на вдиху.
Систолічний індекс площі — співвідношення площі правого шлуночка (mmHg × s) до площі лівого шлуночка (mmHg × s) на вдиху проти видиху.
| Рекомендації | Клас рекомендацій | Рівень доказовості |
|---|---|---|
| Усім хворим з підозрою на констриктивний перикардит рекомендовано проведення трансторакальної ехокардіографії | І | С |
| Усім хворим із підозрюваним констриктивним перикардитом рекомендовано проведення відповідної за технічними характеристиками рентгенографії органів грудної клітки в прямій та боковій проекціях | І | С |
| Проведення КТ та МРТ показані, обстеження другого рівня для виявлення кальцифікатів (кардіальна тампонада), товщини перикарда, вираженості та поширеності ураження | І | С |
| Катетеризація серця показана, коли результати неінвазивного обстеження не дозволяють чітко діагностувати констрикцію | І | С |
Наявність підвищеного рівня СРП та ознак запалення в перикарді (набряк, накопичення контрасту при КТ чи МРТ) може допомогти виявити хворих з потенційно зворотною констрикцією, у яких можна розглядати протизапальну терапію та запобігти необхідності перикардіоектомії.
До основних синдромів констрикції перикарда відносять тимчасову констрикцію, ексудативно-констриктивну форму та хронічний констриктивний перикардит (табл. 16, 17).
| Синдром | Визначення | Лікування |
|---|---|---|
| Тимчасова констрикція (диференційний діагноз: хронічний констриктивний перикардит, рестриктивна кардіоміопатія) | Форма констрикції, яка може мати зворотний розвиток внаслідок лікування або спонтанно | 2–3 міс емпіричного протизапального лікування |
| Ексудативно-констриктивна форма (диференційний діагноз: тампонада серця, констриктивний перикардит) | Відсутність зниження тиску в правому передсерді на 50% або <10 мм рт. ст. після перикардіоцентезу.Може бути діагностовано неінвазивними методами | Перикардіоцентез виконується після медикаментозного лікування. Хірургічне лікування проводиться у разі хронічного перебігу |
| Хронічний констриктивний перикардит (диференційний діагноз: тимчасова констрикція, рестриктивна кардіоміопатія) | Стійка констрикція більше ніж 3–6 міс | Перикардектомія, медикаментозне лікування показане для прогресуючих випадків чи у разі високого ризику хірургічного втручання або у змішаних формах із залученням міокарда |
| Рекомендації | Клас рекомендацій | Рівень доказовості |
|---|---|---|
| Основним лікуванням хронічного констриктивного перикардиту є перикардектомія | І | С |
| У разі констриктивного перикардиту (наприклад туберкульозного перикардиту) рекомендовано медикаментозне лікування для запобігання прогресуванню констрикції | І | С |
| Рішення на користь емпіричної протизапальної терапії може бути прийняте у разі нової або транзиторної констрикції, що супроводжується перикардіальним запаленням (наприклад підвищення рівня СРП чи потовщення перикарда на КТ/МРТ) | ІІВ | С |
Болезни перикарда. Рекомендации по диагностике и лечению болезней перикарда
Резюме. Заболевания перикарда могут быть как изолированными, так и частью системных заболеваний и возникать вследствие инфекционных и неинфекционных причин. Рабочей группой Ассоциации кардиологов Украины по заболеваниям миокарда, перикарда, эндокарда и клапанов сердца подготовлены обновленные рекомендации по диагностике и лечению болезней перикарда на основании Европейских рекомендаций 2015 г., пересмотрена и дополнена классификация миокардита. В рекомендациях освещены новые возможности визуализационных методов диагностики, а также новейшие схемы лечения больных.
перикардиальные синдромы, этиология, классификация, диагностика, лечение.
Адреса для листування:
Коваленко Володимир Миколайович
03680, Київ, вул. Народного ополчення, 5
ДУ «ННЦ «Інститут кардіології
ім. М.Д. Стражеска НАМН України»

Leave a comment