ДОСВІД УСПІШНОГО ЛІКУВАННЯ ГАНГРЕНОЗНОЇ ПІОДЕРМІЇ. КЛІНІЧНИЙ ВИПАДОК
Горбаль Н.М., Іваник О.С., Синенький О.В., Чоп’як В.В., Терлецький І.Р., Верхола М.Р.
Резюме. Гангренозна піодермія — це рідкісний запальний нейтрофільний дерматоз із проявами хронічної вогнищевої гангрени шкірних покривів невідомої етіології, який часто асоціюється із захворюваннями внутрішніх органів. Поширеність у середньому становить від 3 до 10 випадків на 1 млн населення. Пік захворюваності припадає на вік від 20 до 50 років, при цьому жінки хворіють частіше від чоловіків. Діагностика цього захворювання може бути складною навіть для досвідченого спеціаліста, оскільки є рідкісною патологією в клінічній практиці. До того ж, не існує патогномонічних біомаркерів, клінічних чи гістологічних ознак, чітко визначених діагностичних критеріїв. У багатьох випадках гангренозна піодермія асоціюється з основним захворюванням, найчастіше це запальні захворювання кишечнику, ревматологічні, гематологічні захворювання чи онкопатологія. У статті представлено результати власного клінічного спостереження випадку гангренозної піодермії та успішного лікування (що включало системні глюкокортикостероїди, антибіотики та хірургічний догляд за раною) пацієнтки, а також відомості літератури з приводу цієї проблеми. Описаний клінічний випадок становить інтерес у зв’язку з низькою поширеністю дерматозу, тяжкістю перебігу захворювання і хорошим ефектом у вигляді повного рубцювання виразок при комплексній терапії. Пізня верифікація діагнозу з подальшим відтермінованим початком терапії, незважаючи на агресивний прогресуючий перебіг, зумовлена рідкісністю і складністю захворювання.
Гангренозна піодермія (ГП) є рідкісним захворюванням, що трапляється у практиці лікарів різних спеціальностей: хірурга, дерматолога, ревматолога, гастроентеролога, оскільки часто асоціюється із захворюваннями внутрішніх органів.
Вперше про серію пацієнтів із типовими ознаками ГП було повідомлено французьким дерматологом Louis Brocq у 1908 р. і названо «phagedenisme geometrique». А вже двадцятьма роками опісля, у 1930 р., Brunsting та інші вперше представили термін «гангренозна піодермія» [3, 5]. Поширеність у середньому становить від 3 до 10 випадків на 1 млн населення [5, 6]. Найчастіше ГП спостерігається в осіб середнього віку. Жінки хворіють частіше [9, 11]. Етіологічні фактори ГП не встановлені. Патогенез вивчений недостатньо [3, 8]. Ряд авторів вважають, що в основі патогенезу лежить дефект хемотаксису нейтрофілів і порушення їх реактивності. У ролі інших патогенетичних механізмів розглядають порушення імунної відповіді та перехресну реакцію аутоантитіл, спрямованих на антигени, що є спільними для шкіри, кишечнику чи суглобів [3]. Так, у більше ніж половини випадків ГП є асоційованою із системними захворюваннями, що розпочинаються перед, під час, або після початку розвитку ГП. Найчастіше ГП поєднується з такими захворюваннями, як неспецифічний виразковий коліт, анкілозивний спондилоартрит, ревматоїдний артрит, хвороба Крона, мієлопроліферативні захворювання. Також ГП часто асоційована з ВІЛ, гепатитом, системним червоним вовчаком, хворобою Такаясу та ін. [1, 2, 5, 8, 9].
Оскільки існує безліч причин виразкування шкіри, включаючи інфекції, пухлини, васкулопатію, васкуліт, травми, це робить діагноз ГП діагнозом виключення [2]. Тому для покращення діагностики ГП вперше було запропоновано діагностичні критерії P. von den Driesh та пізніше W.P. Su та інших [10, 12]. Для підтвердження діагнозу ГП вимагається два великі діагностичні критерії:
- швидке прогресування болючих, некротизуючих шкірних виразок із неправильними, «підритими», припіднятими краями;
- виключення інших причин виразкування шкіри;
та мінімум два малих критерії:
1) позитивний феномен патергії — поява болючих виразкових дефектів внаслідок незначного травмування;
2) решетоподібний шрам;
3) системні захворювання, пов’язані з ГП;
4) гістопатологічне завершення: «стерильна» інфільтрація шкіри нейтрофілами, +/– змішане запалення, +/– лімфоцитарний васкуліт;
5) відповідь на лікування (позитивна відповідь на фоні застосування системної, імунодепресивної, стероїдної терапії) [5].
Існує кілька варіантів ГП: класичний або виразковий, пустульозний, бульозний та вегетативний або гранулематозний (таблиця). У деяких пацієнтів відзначають лише один підтип, в інших — одночасне поєднання декількох підтипів ГП [4, 5, 7].
| Клінічні варіанти | Типові ознаки |
|---|---|
| Виразкова ГП | Виразкування, що швидко прогресує з розвитком гнійних ран |
| Пустульозна ГП | Наявність пустул, найчастіше асоційованих із запальними захворюваннями кишечнику |
| Бульозна ГП | Поверхневі були з подальшим розвитком виразок |
| Вегетативна ГП | Ерозії або поверхневі виразки |
Виразкування розпочинається як фолікулярна пустула зі швидким ростом, тканинним некрозом, розширенням площі ураження. Відзначається еритема з інфільтрацією та набряком шкіри, що оточує. Краї виразки є «підритими», фіолетового чи блакитнуватого забарвлення. Виразка «вкривається» гноєм, який виділяє неприємний запах, за рахунок приєднання вторинної інфекції.
Під нашим спостереженням знаходилася пацієнтка М., віком 72 роки, пенсіонерка. Захворіла у березні 2015 р.: на шкірі лівої гомілки вище латеральної кісточки з’явився дефект шкіри, який вона розцінила як подряпину. Відчуття свербежу чи болю не було. Пацієнтка обробила місце ураження спиртовим розчином йоду. Протягом двох наступних тижнів відзначила збільшення дефекту в діаметрі і появу відчуття свербежу, печіння ураженої ділянки. Місце ураження обробляла розчином йоду. Ще через 2 тиж помітивши, що діаметр ураженої ділянки шкіри збільшується, пацієнтка звернулася на консультацію до дерматолога. На момент звернення на консультацію дефект шкіри набув вигляду виразки темного кольору з червоною облямівкою, діаметром близько 3 см. Дерматолог рекомендував застосовувати місцеве лікування у формі мазей. Під час отримання рекомендованої терапії відчуття дискомфорту, свербежу, печіння утримувалось. У травні 2015 р. пацієнтка виявила збільшення виразки в діаметрі до 7 см, появу кірки в центрі виразки та облямівку чорного кольору, що безболісно знімалася при спробі очищення ватними паличками. Окрім того, з’явився невеликий, болючий дефект шкіри на лівій нозі (в ділянці медіальної кісточки). У червні 2015 р. пацієнтка відзначила появу виразкування і на шкірі правої гомілки. Пацієнтка була госпіталізована у відділення гнійної хірургії, де лікувалася з діагнозом «трофічні виразки» протягом 1 міс. За час перебування у стаціонарі виразки на обох ногах збільшились у розмірах. У липні 2015 р. пацієнтка була виписана під диспансерне спостереження хірурга за місцем проживання. У домашніх умовах за раною доглядала медсестра. Виразки набули зливного характеру, мали вигляд циркулярних дефектів шкіри в ділянці нижньої третини обох гомілок. Пацієнтка відзначала суттєве посилення інтенсивності болю, який турбував її протягом усієї доби, що спричинило порушення сну. Окрім того, приєднався біль у суглобах та м’язах верхніх і нижніх кінцівок.
20 серпня 2015 р. пацієнтка госпіталізована в ревматологічне відділення Львівської обласної клінічної лікарні з підозрою на системний васкуліт. Скарги на момент госпіталізації на наявність болючих циркулярних виразок на шкірі нижньої третини обох гомілок, біль у суглобах рук та ніг мігруючого характеру, загальну слабкість.
З анамнезу життя: гіпертонічна хвороба близько 5 років (отримує комбінований препарат периндоприлу та індапаміду — 1 таблетку зранку, небіволол 2,5 мг ввечері та комбінований препарат ацетилсаліцилової кислоти та магнію — 1 таблетку в обід) та порушення толерантності до глюкози близько 1 року (отримує гліклацид 30 мг зранку та метформін 500 мг ввечері).
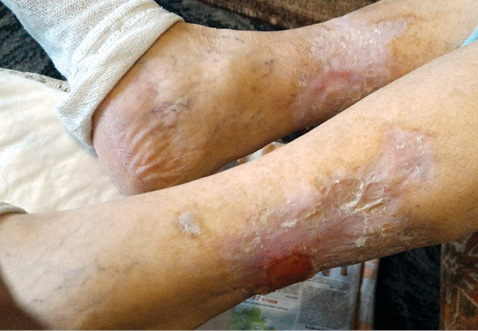
Об’єктивно при госпіталізації: загальний стан хворої тяжкий. Положення в ліжку пасивне. На шкірі нижньої третини обох гомілок циркулярне виразкування, з серозними виділеннями (рис. 1). Суглоби візуально без змін, рухи в суглобах нижніх кінцівок обмежені через біль. Сила кистей збережена, не ходить самостійно (через виражений біль у ділянках виразкування). Дихання везикулярне, із жорстким відтінком, хрипи не вислуховуються. Тони серця ритмічні, звучні, акцент ІІ тону над аортою. Артеріальний тиск 130/70 мм рт. ст., частота серцевих скорочень — 78 уд./хв. Живіт м’який, не болючий. Симптом Пастернацького негативний з обох боків. Фізіологічні випорожнення не порушені.
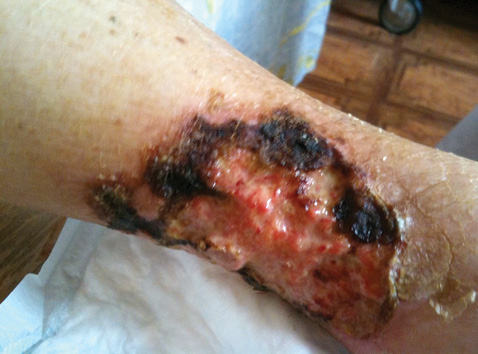
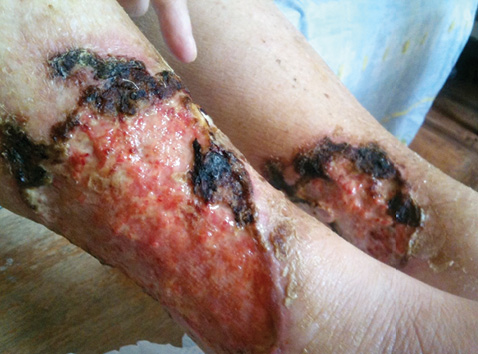
Діагноз при госпіталізації: Вторинний васкуліт?
Результати лабораторних обстежень:
Загальний аналіз крові від 19.08.2015 р.: еритроцити — 4,31·10/л, гемоглобін — 130 г/л, кольоровий показник — 0,90, тромбоцити — 354•10/л, лейкоцити — 10,97•10/л; лейкоцитарна формула: паличкоядерні — 8%, сегментоядерні — 65%, еозинофіли — 5%, базофіли — 0%, лімфоцити — 18%, моноцити — 4%, ШОЕ — 48 мм/год.
Біохімічний аналіз крові від 19.08.2015 р.: АлАТ — 15,6 U/L (0–45), амілаза — 21 U/L, АсАТ — 12 U/L, білірубін загальний — 4,1 мкмоль/л, ГГТ — 30 U/L, глюкоза — 6,4 мкмоль/л, загальний білок — 69,0 г/л, креатинін — 89 мкмоль/л, лужна фосфатаза — 76,9 U/L, сечовина — 4,8 ммоль/л.
Іонограма від 19.08.2015 р.: калій — 3,5 ммоль/л; натрій— 132 ммоль/л.
Діагностика гепатиту В і С від 19.08.2015 р.: вірус гепатиту С, сумарні антитіла (Anti-HCV-total) — 0,03 (<0,8 негативний), вірус гепатиту В, поверхневий «австралійський» антиген (HBsAg) — 0,2 (<0,9 негативний).
Діагностика аутоімунної патології від 19.08.2015 р.: антинуклеарні антитіла (ANA) — 0,76 (<1,0 Од/мл: негативний); панель «Системні васкуліти — ANCA»: мієлопероксидаза (MPO), антитіла IgG — <0,3; протеїназа 3 (PR3), антитіла IgG — <0,5; базальна мембрана гломерулярного апарату (GBM), антитіла IgG — <0,3.
Глікозильований гемоглобін (HbA1c) від 19.08.2015 р.: 6,7 (4,5–6,2%).
Коагулограма від 21.08.2015 р.: протромбіновий час — 14,5; протромбіновий індекс — 90; загальний фібриноген — 4,2; фібриноген Б (–), етаноловий тест (–), INR 0,9.
Загальний аналіз сечі від 21.08.2015 р.: колір світло-жовтий, прозора, питома вага — 1013, реакція кисла, білок — 0,066, епітелій — 14–16 в п/з; лейкоцити— 15–16 в п/з; слиз +; бактерії ++.
Аналіз сечі за Нечипоренком від 25.08.2015 р.: кількість лейкоцитів — 165; кількість еритроцитів — 66; кількість циліндрів — 0, бактерії — значна кількість.
Загальний аналіз крові від 31.08.2015 р.: еритроцити — 3,73·1012/л, гемоглобін — 113 г/л, кольоровий показник — 0,9, тромбоцити — 191•10/л, лейкоцити — 22,6•10/л; лейкоцитарна формула: паличкоядерні — 2%, сегментоядерні — 80%, еозинофіли — 0%, лімфоцити — 14%, моноцити — 4%, ШОЕ — 34 мм/год.
Біохімічний аналіз крові від 31.08.2015 р.: білірубін загальний — 10,4 мкмоль/л; глюкоза — 4,7 ммоль/л; холестерин загальний — 4,8 ммоль/л; креатинін — 53 мкмоль/л; сечова кислота — 0,427 ммоль/л; амілаза — 7 Од/л; АсАТ — 21 Од/л; АлАТ — 66 Од/л, СРП — 4+; АСЛО — 165; РФ — від’ємний.
Глюкоза в крові від 03.09.2015 р.: 3,7 ммоль/л.
Електрокардіографія. Синусовий ритм з ЧСС 72 уд./хв. з частою надшлуночковою екстрасистолією. Електрична вісь відхилена вліво. Неспецифічні порушення процесів реполяризації шлуночків.
Ультразвукове дослідження внутрішніх органів. Печінка не збільшена у розмірах, структура однорідна, ехогенність знижена. Ворітня вена в межах норми. Холедох у межах норми. Жовчний міхур звичайних розмірів, стінки 3 мм, без конкрементів. Підшлункова залоза розміром у межах норми, структура однорідна, підвищеної ехогенності, контур рівний. Селезінка без особливостей. Нирки: розміри в межах норми, чашково-мискова система не розширена, не блокована, паренхіма 15 мм. Сечовий міхур не наповнений.
Дуплексне ультрасонографічне обстеження судин лівої нижньої кінцівки. Даних щодо порушення магістрального кровотоку по магістральних артеріях лівої нижньої кінцівки не виявлено. Даних щодо тромбозу глибоких вен не виявлено. Даних про клапанну недостатність глибоких вен не виявлено. Патологічний рефлюкс крові по стовбурах великої та малої підшкірних вен на лівій нижній кінцівці не визначається. Даних щодо тромбофлебіту не виявлено.
Консультація дерматолога. Себорейна тератома.
Консультація офтальмолога. Синдром «сухого» ока, пінгвекули, незріла катаракта. Ангіопатія сітківки за гіпертонічним типом обох очей.
Консультація оториноларинголога. Нейросенсорна приглухуватість двобічна.
Консультація ендокринолога. Синдром порушення толерантності до глюкози.
Консультація хірурга. На обох гомілках наявні ранові дефекти: по задній латеральній та медіальній поверхнях, розміром 10×18 см та 12×20 см. У дні рани візуалізуються грануляції рожевого кольору, по краях рани — некротичні тканини, відмежовані від здорових тканин демаркаційною лінією, серозно-геморагічні виділення з рани, крайова епітеліалізація не виражена (див. рис. 1). Висновок. Інфіковані рани обох гомілок.
Повторна консультація хірурга. При огляді рани виповнені грануляціями рожевого кольору, зменшилися крайові некрози, які відмежовані демаркаційною лінією, лізуються. Виділення з рани серозно-фібринозні. Набряку та гіперемії навколишніх тканин немає. Некректомія, асептична пов’язка. Висновок. Рyoderma gangrenosum.
Патогістологічне дослідження виразкового дефекту шкіри обох гомілок. Мікроскоповий опис: фрагменти шкіри з обширними виразками, вкритими тканинним детритом і фібринозно-лейкоцитарними нашаруваннями, під якими визначається грануляційна тканина і нерівномірно виражена змішано-клітинна запальна інфільтрація дерми і підшкірної клітковини. По краях виразок збережений епітелій звичайної гістологічної будови. Дно виразки — сітчастий шар шкіри або підшкірна жирова клітковина. У дермі серед інфільтратів визначаються артеріоли з потовщеними склерозованими стінками і звуженим просвітом і обмурована організованим тромбом вена. Зміни такого ж характеру, як у п. 1. Крім того, в одному фрагменті визначається дрібна артерія з кальцинозом стінки.
Патогістологічний висновок (діагноз). Хронічні виразки шкіри. Неспецифічний васкуліт (вірогідно вторинний). Коментар. Морфологічні зміни шкіри гомілок обох ніг ідентичні. Морфологічних ознак пухлинного росту чи специфічного запального процесу у надісланому матеріалі немає. Описані морфологічні зміни неспецифічні, що не дозволяє одночасно встановити конкретну нозологічну форму. Найвірогідніше (враховуючи клініку) — ГП. Описаний васкуліт у ділянках запалення найвірогідніше вторинний, що виник внаслідок гнійно-некротичного запалення, хоча неможливо виключити алергічний генез патологічного стану.
За період госпіталізації проводилося комплексне лікування, включаючи антибактеріальну терапію (комбінований напівсинтетичний антибактеріальний препарат III покоління, діючі речовини — цефоперазон і сульбактам), пробіотики, флюконазол, нестероїдні протизапальні препарати, глюкокортикостероїди (розчин метилпреднізолону 250 мг/добу, надалі — 125 мг/добу, в подальшому метилпреднізолон — 32 мг/добу), інгібітори протонної помпи, анальгезивна терапія (декскетопрофен, розчин метамізолу натрію та дифенгідраміну внутрішньом’язово при вираженому больовому синдромі). Також проводили місцевий догляд за раною (спершу рану «мʼяко» очищено водним струменем, гострим шляхом взято біопсію тканин ран). Для підтримання вологого середовища в рані застосовували оклюзивні повʼязки, які змінювали кожних 2–3 доби. Також місцево застосовували антисептик (комбінований препарат, основна діюча речовина якого — діоксидин).
Після 1-го тижня лікування відзначено покращення якості життя пацієнтки, що проявилося вираженим зменшенням інтенсивності болю як при ходьбі, так і при замінах повʼязок, площа ранової поверхні не збільшилася. Протягом 2-го тижня покращилась якість грануляційної тканини в ранах, з 13–14-ї доби зʼявилася крайова епітелізація. (рис. 2). Зважаючи на розміри ран (180 см — справа, 220 см — зліва), пацієнтці запропоновано аутодермопластику вільним клаптем. Від пластичного закриття дефектів пацієнтка відмовилася. На 19-ту добу хвора була виписана зі стаціонару для подальшого амбулаторного лікування.
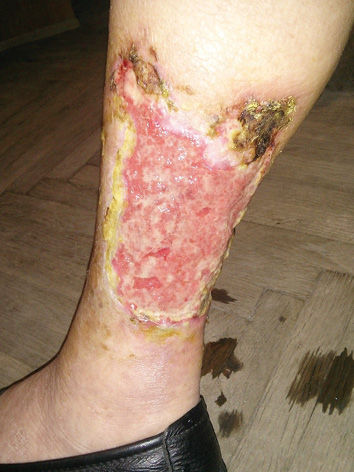
На амбулаторному етапі пацієнтка отримувала метилпреднізолон — 32 мг 1 раз на добу (з поступовим зниженням дози до 16 мг протягом 2 міс, з подальшою відміною препарату протягом 6 міс), омепразол — 40 мг 1 раз на добу, гліклазид — 30 мг/добу, комбінований препарат периндоприлу та індапаміду — 1 таблетка зранку, небіволол — ½ таблетки ввечері та комбінований препарат ацетилсаліцилової кислоти та магнію — 1 таблетка в обід. Надалі пацієнтка періодично оглядалася хірургом. Швидкість епітелізації була достатньо високою як для хронічної рани, поява крайової епітелізації (рис. 3).
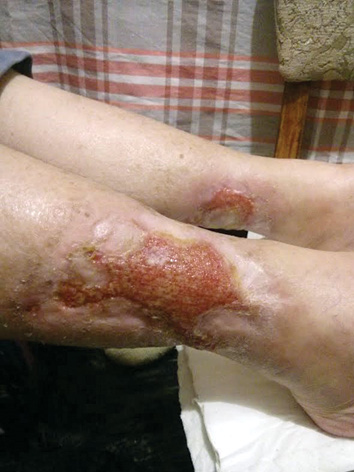
Через 60 днів (від початку спостереження) констатовано повне загоєння рани правої ноги, через 70 днів — повну епітелізацію рани лівої кінцівки (рис. 4). Продовжується динамічне спостереження пацієнтки. Через 12 міс після повного загоєння ран рецидиву не відзначалося.
Список використаної літератури
- 1. Адаскевич В.П., Мяделе О.Д. (2001) Дерматозы эозинофильные и нейтрофильные. Медицинская книга, Москва, 288 c.
- 2. Габитов С.З., Юнусов Р.В. (2011) Случай тяжелого язвенно-некротического поражения кожи. Практическая медицина 7(55): 173–175.
- 3. Теплюк Н.П., Белоусова Т.А., Парамонов А.А., Грабовская О.В. (2014) Гангренозная пиодермия. Опыт успешного лечения системными глюкокортикостероидами, азатиоприном, антибиотиками и фототерапией на аппарате «Photodyn-750» Вестн. Дерматол. Венерол., 1: 59–63.
- 4. Alavi A., Sajic D., Cerci F.B. et al. (2014) Neutrophilic dermatoses: an update. Am. J. Clin. Dermatol., 15(5): 413–423.
- 5. Gamerio A., Pereira N., Cadroso J.C., Gonsalo М. (2015) Pyoderma gangrenosum: challenges and solutions. Clin. Cosmet. Investig. Dermatol., 8: 285–293.
- 6. Powell F.C., Schroeter A.L., Su W.P. et al. (1985) Pyoderma gangrenosum: a review of 86 patients. Q. J. Med., 55: 173–186.
- 7. Ruocco E., Sangiuliano S., Gravina A.G. et al. (2009) Pyoderma gangrenosum: an updated review. J. Eur. Acad. Dermatol. Venereol., 23(9): 1008–1017.
- 8. Spentzouris G., Labropoulos N. (2009) The evaluation of lower-extremity ulcers. Seminars in interventional radiology, 26(4): 286–295.
- 9. Suárez-Pérez J.A., Herrera-Acosta E., López-Navarro N. et al. (2012) Pyoderma Gangrenosum: A Report of 15 Cases and Review of the Literature. Dermo, 103(2): 120–126.
- 10. Su W.P., Davis M.D., Weenig R.H. et al. (2004) Pyoderma gangrenosum: clinicopathologic correlation and proposed diagnostic criteria. Int. J. Dermatol., 43(11): 790–800.
- 11. Uwe Wollina (2007) Pyoderma gangrenosum — a review. Orphanet J. Rare Dis., 2: 19.
- 12. von den Driesch P. (1997) Pyoderma gangrenosum: a report of 44 cases with follow-up. Br. J. Dermatol., 137(6): 1000–1005.
ОПЫТ УСПЕШНОГО ЛЕЧЕНИЯ ГАНГРЕНОЗНОЙ ПИОДЕРМИИ. КЛИНИЧЕСКИЙ СЛУЧАЙ
Резюме. Гангренозная пиодермия — это редкий воспалительный нейтрофильный дерматоз с проявлениями хронической очаговой гангрены кожных покровов неизвестной этиологии, который часто ассоциируется с заболеваниями внутренних органов. Распространенность в среднем составляет от 3 до 10 случаев на 1 млн населения. Пик заболеваемости приходится на возраст от 20 до 50 лет, при этом женщины болеют чаще мужчин. Диагностика данного заболевания может быть сложной даже для опытного специалиста, поскольку является редкой патологией в клинической практике. К тому же, не существует патогномоничных биомаркеров, клинических или гистологических признаков, четко определенных диагностических критериев. Во многих случаях гангренозная пиодермия ассоциируется с основным заболеванием, чаще всего это воспалительные заболевания кишечника, ревматологические, гематологические заболевания или онкопатология. В статье представлены результаты собственного клинического наблюдения случая гангренозной пиодермии и успешного лечения (что включало системные глюкокортикостероиды, антибиотики и хирургический уход за раной), а также сведения литературы по этой проблеме. Данный клинический случай представляет интерес в связи с низкой распространенностью дерматоза, тяжестью течения заболевания и хорошим эффектом в виде полного рубцевания язв при комплексной терапии. Поздняя верификация диагноза с последующим отсроченным началом терапии, несмотря на агрессивное прогрессирующее течение, обусловлена редкостью и сложностью заболевания.
гангренозная пиодермия, нейтрофильный дерматоз, васкулит, дифференциальная диагностика, лечение, глюкокортикостероиды.
Адреса для листування:
Горбаль Наталя Миронівна
79010, Львів, вул. Некрасова, 4
Львівський національний медичний
університет ім. Данила Галицького

Leave a comment